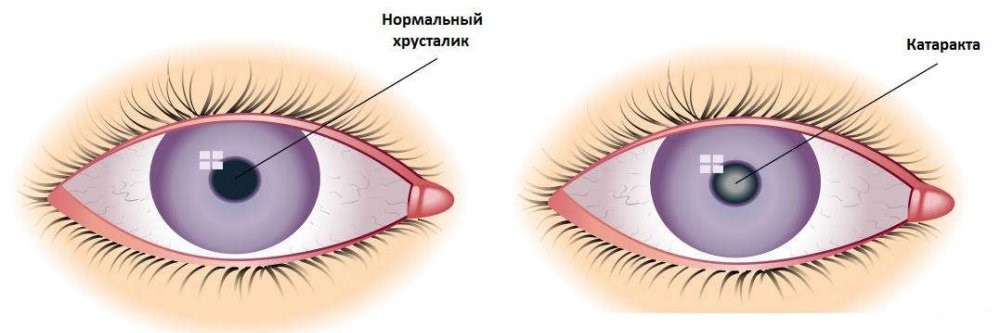
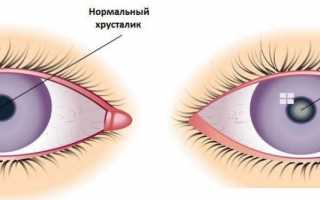
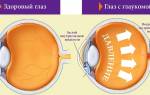
Вторичная катаракта возникает в послеоперационный период и является причиной ухудшения контрастной чувствительности зрения. Лечение вторичной катаракты на ранней стадии, может проводиться только медикаментозно – все зависит от состояния хрусталика пациента.
Причины возникновения
Многих беспокоит появление вторичной катаракты после замены хрусталика, причинами которой являются следующие факторы:
- Тяжелый послеоперационный период, обусловленный наличием у пациента сахарного диабета, трофических язв, высокого артериального давления.
- Непереносимость лекарственных средств, используемых во время операции или в процессе реабилитации. Аллергическая реакция на препараты, может усугубить симптоматику.
- Физические особенности человека. Прежде всего – это возраст: чем старше пациент, тем дольше клетки, ткани организма восстанавливаются. Причем вторичная катаракта может проявиться почти сразу или через несколько лет. Естественная глазная патология часто несет наследственный характер, а значит, что в зрелом возрасте медикаментозное лечение малоэффективно.
- Разрастание и уплотнение кожного эпителия на месте сделанного отверстия. Клетки организма нацелены на то, чтобы быстро восстанавливать поврежденные участки. Но бывают такие случаи, когда клетки размножаются больше, чем необходимо. Отсюда и появляется, что-то наподобие рубчика, который нужно удалить только повторным хирургическим путем. Лечить клеточные образования необходимо как можно быстрее так как они значительно снижают зрительные характеристики и прозрачность хрусталика.
Важно! Наличие клеток-шаров Адамюка-Эльшнига, говорит о том, что послеоперационный период прошел с осложнениями. Волокна тканей, которые остались на внутренней поверхности хрусталика, со временем преобразуются в плотные узлы. Острота зрения ухудшается, в связи с тем, что на центральной оптической зоне появляется пленка.
Процесс возникновения вторичной катаракты
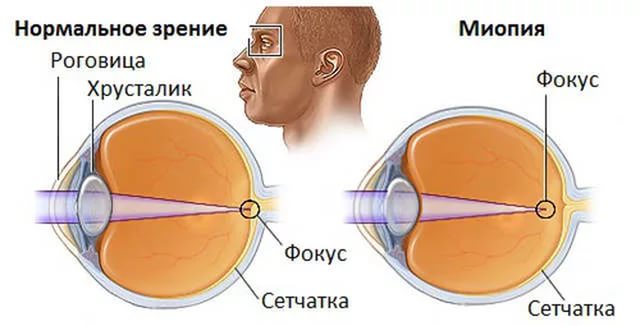
Как показала практика, помутнение капсулы хрусталика с внутренней стороны, является естественным процессом, сопровождающим общее старение организма. Интраокулярная линза, расположенная внутри хрусталика, порой деформируется и истончается.
При несвоевременном обращении к врачу и отсутствии грамотного лечения, у пациента может развиться фиброз передней капсулы. Ранний фиброз приводит к проявлению капсулофимоза, который характеризуется резким помутнением части капсулы хрусталика.
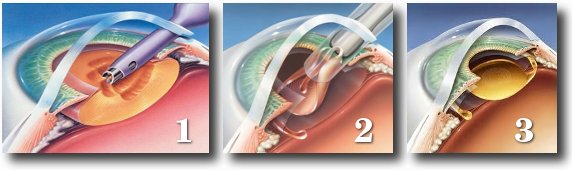
Запущенный фиброз хрусталика, вылечить медикаментозно невозможно – следует применить хирургическое вмешательство. Удаление капсулы полностью, усложняет задачу по имплантации нового хрусталика. Однако, современная медицина шагнула вперед. Теперь новый хрусталик вставляется вместе с искусственной капсулой.
Операция дает максимальный процент того, что вторичная катаракта после замены хрусталика уже не вернется.
Видоизменения капсулы хрусталика:
- помутнение задней стенки капсулы (вторичная катаракта);
- уменьшение размера капсулы, ее сморщивание, связанное с утончением стенок;
- помутнение передней стенки капсулы, в связи с нарастанием кожного эпителия.
Результат операции напрямую зависит от состояния задней стенки хрусталика. Для того чтобы лечение прошло успешно, хрусталик должен быть податливым и иметь определенную степень увлажненности. В ходе подготовки к хирургическому вмешательству, врачи могут ввести специальный раствор в хрусталик.
Симптомы и клиническая картина заболевания хрусталика
Симптоматика несет тот же характер, что и при первичной катаракте, но все же вторичная катаракта иногда сопровождается неприятными ощущениями.
Любое изменение (уплотнение или деформация), кардинальным образом влияет на зрительное восприятие мира человеком.
В первую очередь признаками появления заболевания хрусталика считаются:
- Засветы. Это объясняется преломлением световых лучей от неравномерной поверхности хрусталика.
- Блики. Отражающийся свет, попадает на радужку глаза, после чего, отражается от хрусталика. Это эффект создает ощущение бликов или как будто кто-то светит в глаза.
- Туман. Туман имеет характер появляться и пропадать, а в сложных случаях – туман находится перед глазами постоянно и вполне объясняет резкое снижение зрения. Человек может видеть частично или не видеть вовсе.
- Шары или шарообразные сгустки. Миграция эпителия создает на поверхности хрусталика вакуоли, которые препятствуют попаданию света на стенки капсулы.
Важно! При неграмотном лечении хрусталика глаза, может появиться такое заболевание, как метаплазия эпителиальных клеток. Метаплазия перерастает в воспалительную стадию, если не принимать лекарственные средства. Капсулофимоз и капсулорексис провоцируют силиконовые имплантаты, с дисковидной оптикой или имплантаты, состоящие из нескольких частей: акриловая оптика и полимерная гаптика.
Катаракту хрусталика можно разделить на 2 группы:
- Первичная катаракта. Характеризуется отсутствием болевых ощущений, сохранением острого зрения, и не имеет обширных участков помутнения. Как правило, первичная катаракта не нуждается в медицинском вмешательстве. На этом этапе, врач может увидеть наличие/отсутствие изменений и мутных участков на поверхности хрусталика. Такой вид заболевания, чаще всего имеется у пенсионеров.
- Вторичная катаракта в основном встречается у пациентов, перенесших операцию на хрусталике. Наличие хронических заболеваний хрусталика, усложняют процесс выздоровления и делают его более продолжительным. Сопутствующие болезни при катаракте: воспаления (в том числе и хронические) сосудов глаза, внутренней слизистой оболочки, глаукома.
Особенности лазерной терапии и прогноз результата операции
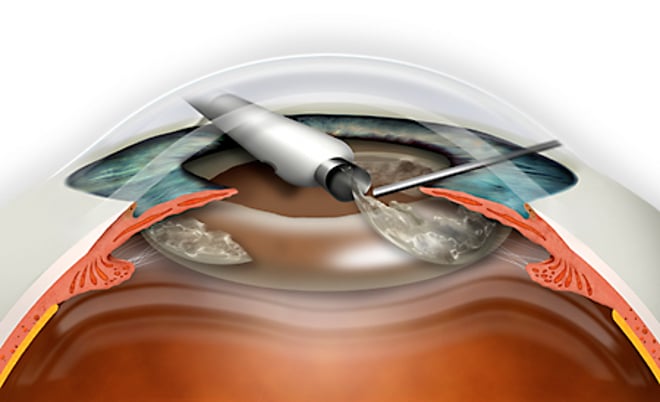
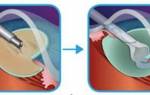
Капсулотомия – безболезненная лазерная операция, при которой, сама капсула остается на месте. Сначала врач удаляет помутневший хрусталик через небольшое отверстие, сделанное лазером, а затем устанавливает интраокулярную линзу. Не стоит бояться, что во время операции, хрусталик может разорваться или лопнуть – стенки имеют достаточную эластичность, чтобы выдержать такие нагрузки.
Безусловно, хирургические вмешательства проводятся и сейчас, но процент успешно проведенных операций значительно уступает лазерной терапии.
Лазерная дисцизия вторичной катаракты осуществляется с помощью новейшей технологии YAG, не требующей госпитализации пациента.
Преимущества лазерной хирургии при лечении катаракты хрусталика:
- Эффективность. В век высоких технологий и робототехники, проводить ювелирные операции стало намного проще. Теперь все важные моменты учитывает компьютер, а врач может полностью погрузиться в работу. Предварительно обследование устанавливает диапазон вхождения каждого инструмента и последовательность манипуляций. Точная фокусировка позволит исключить ошибки и человеческий фактор.
- Мало травмирующий. Маленькое отверстие, которое в разы меньше ушка иглы, не оставит никаких следов на поверхности хрусталика.
- Безболезненность. В обычных случаях, пациенту дают местную анестезию, но если проводится сложная и долгая операция, то врачи используют общую анестезию.
- Использование безвредной энергии лазера. Таким образом, провести фотокоагуляцию можно даже во время операции – достаточно сделать крестообразные надрезы в центральной части зрительной оси. Диаметр отверстия зависит от сложности и вида манипуляции, но обычно он составляет 2-3 мм.
- Операция занимает две минуты, поэтому вам не придется брать больничный или просить выходной на работе.
Перед операцией за 3 дня, необходимо исключить:
- использование глазных капель и растворов;
- ношение линз;
- употребление алкоголя;
- длительное пребывание на солнце;
- лечение антибиотиками.
Для того, что бы эффективно избавится от вторичной катаракты, лечение лазером необходимо проводить натощак и под местной анестезией. Если у Вас высокое давление, диабет или иное заболевание, требующее постоянного принятия лекарств, то следует помнить, что последний прием препарата должен быть за 6 часов, до начала хирургического вмешательства.
Рекомендации для женщин: перед лазерной операцией, удалите всю декоративную косметику. Это правило обязательно, так как попадание мелких частиц на оболочку глаза, может вызвать жжение и излишнее слезотечение.
Возможные осложнения в послеоперационный период
Как и любая операция, лазерная, также имеет свои особенности. Результат во многом зависит от умений врача, качества оборудования и медицинских материалов, а также от физиологии пациента.
Осложнениями или причинами появление вторичной катаракты после первичной замены хрусталика, являются:
- Повреждение капсулы или хрусталика, в виде черных точек. Осложнение не отражается на качестве зрения, однако при наличии благоприятных факторов, может перерасти в воспалительное заболевание глазного эпителия. Некачественное оборудование, нечеткая фокусировка лазера, слишком глубокое проникновение инструментами – все это способствует нарушению целостности хрусталика.
- Послеоперационная отечность на веках. После операции, отек при нормальном исходе, держится не больше 5-7 дней. Но, кистевидный отек, может проявиться не сразу, а спустя какое-то время (от одного до нескольких месяцев). Для того, чтобы исключить отек, следует проводить изъятие катаракты в течение полугода после капсулотомии.
- Отслойка сетчатки. Так как, в хрусталик имплантируется чужеродный объест, то ткани организма отторгают его, что проявляется регматогенной отслойкой сетчатки. Это своего рода, аллергическая реакция на материалы, которые использовались во время операции. Также, отслойка сетчатки может быть следствием занесенной инфекции. В этом случае, у пациента должна наблюдаться высокая температура, выделения из глазных пазух, озноб, опухание век и области вокруг глаз. Высокая степень миопии, и вызывает этот процесс, усложняя тем самым локальное лечение.
- У пациентов имеющих глаукому, возрастает процент проявления вегетососудистой дистонии и гипертензии сразу после операции – капсулотомии. Это объясняется наличием в крови лекарственных веществ, которые замедляют жизнедеятельные процессы. Спустя некоторое время, ВГД проходит и больше не повторяется.
- При использовании силиконовых, гидрогелевых имплантатов с дисковидной оптикой, после операции у пациентов крайне редко могут возникать побочные эффекты: сублюксация или дислокация. Встроенный в хрусталик элемент может сместиться или деформироваться, под воздействием механических или физиологических факторов. Например, ЧМТ, сотрясение мозга, гайморит, менингит, травмы после аварии.
- Особое внимание следует уделить стерильности имплантатов, а также убедится в качестве материалов и наличии сертификатов перед проведением операции. Крайне редко встречается воспалительное заболевание – эндофтальмит хрусталика, характеризующийся попаданием бактерий в стекловидное тело глаза.
Противопоказания к лечению заболеваний хрусталика
Прежде чем записаться на операцию, необходимо рассказать врачу обо всех имеющихся заболеваниях, сдать кровь из пальца и вены и другие анализы.
Существует ряд болезней, при которых лазерное вмешательство строго противопоказано:
- Высокое давление. Перед тем, как ввести анестетик пациенты, ему измеряют артериальное давление. Если оно выше нормы (120-130/80-90), то проводить хирургическую операцию запрещено.
- Эпилепсия любой стадии. Вводимый препарат может спровоцировать судороги или сильную головную боль, потерю сознания.
- Заболевания сердца. Отсутствие постоянного ритма (брадикардия) во время операции, может ввести человека в состояние анафилактического шока, а аритмия поспособствовать потери сознания.
- Заболевания почек, связанные с нарушениями фильтрации крови. Для того, чтобы пациент легко перенес анестезию, его организм должен быстро вывести препарат. Если этого не происходит или случается слишком долго, то человек получит ряд побочных эффектов.
- Недавние травмы головы. Сюда также относятся все виды операций, сделанные на головном мозге.
- Опухоль или рак. Хирургические операции немного, но все же ослабляют организм человека, а значит, есть шанс, что болезнь начнет прогрессировать.
Лечение и операцию на хрусталике, не желательно проводить беременным женщинам.
Что будет если не лечить вторичную катаракту
Так как хрусталик имеет очень нежный эпителий, то в первую очередь весь удар придется на внутреннюю оболочку.
Отсутствие своевременного лечения может привести к следующим последствиям:
- частичная или полная потеря зрения;
- патологии сетчатки, вызванные воспалением эпителия;
- диплопия, вызванная ухудшением эластичности капсулы.
Вторичная катаракта после замены хрусталика больше не вернется, если вы будете соблюдать следующие рекомендации:
- Не следует в течение месяца посещать бассейн или купаться в реке.
- В летний сезон избегайте резкого попадания солнечных лучей на радужку глаза и не загорайте на открытой местности.
- Периодически меняйте нагрузку на глаза: ваша главная задача – не перенапрячь зрительные нервы.
- Женщинам рекомендуется после операции отказаться от косметики. Лицо умывайте детским мылом.
После проведенной операции, пациент проходит курс реабилитации, который включает в себя упражнения для глаз, прием лекарств и регулярное посещение врача.
Главное в жизни каждого человека – это здоровый взгляд на мир!
Частые вопросы
Какие симптомы свидетельствуют о наличии вторичной катаракты?
Основные симптомы вторичной катаракты включают ухудшение зрения, возможное появление двоения в глазах, затемнение или засветление зрительного поля, а также возможные проблемы с видением в ночное время.
Какие методы лечения вторичной катаракты существуют?
Одним из наиболее распространенных методов лечения вторичной катаракты является проведение лазерной капсулотомии, при которой используется лазер для разрушения задней капсулы ранее оперированного глаза. Также возможно проведение хирургической процедуры, известной как витрэктомия, при которой удаляется мутная задняя капсула.
Каковы прогнозы после лечения вторичной катаракты?
После успешного лечения вторичной катаракты большинство пациентов замечают значительное улучшение зрения и снижение негативных симптомов. Однако, как и в случае любой медицинской процедуры, результаты могут различаться в зависимости от индивидуальных особенностей пациента.
Полезные советы
СОВЕТ №1
Обратитесь к опытному офтальмологу для проведения детального осмотра и диагностики вторичной катаракты.
СОВЕТ №2
Рассмотрите возможность проведения лазерной факоэмульсификации, которая является эффективным методом лечения вторичной катаракты.
СОВЕТ №3
После проведения операции следуйте рекомендациям врача относительно режима дня, приема лекарств и ограничений по физической активности для быстрого и успешного выздоровления.